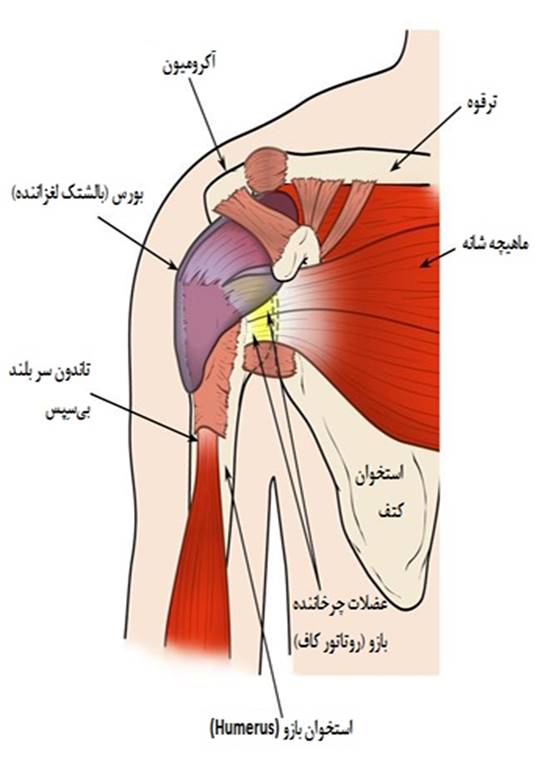
برای درمان دیسک کمر، روشی که معمولاً از روش های فیزیوتراپی و کایروپراکتیک یا درمان دستی استفاده می شود که هر دو روش های بدون جراحی هستند. همه ی ما با مفهوم فیزیوتراپی آشنا هستیم و می دانیم که یعنی چه. همچنین از خطرات و لوازم آن تا حدودی آگاهی داریم. بنابراین در این مقاله سعی شده که با تعریف روش کایروپراکتیک، از مزایای کایروپراکتیک و عملکرد و نیز خطرات آن آگاه شویم. بدیهی است که پس از شرح روش ماساژ ورزشی (ماساژ دستی)به تفاوت کایروپراکتیک دیسک کمر با فیزیوتراپی پی خواهید برد. روش دیگر برای ارزیابی، درمان و پیشگیری از طیف وسیعی از بیماریها و مشکلات فیزیکی، درمان استئوپاتی است؛ پزشک متخصص استئوپاتی، از ترکیبی از حرکات، کششها، ماساژ بافت نرم و تکنیکهای درمان دستی بر روی عضلات و مفاصل استفاده میکند تا عملکرد آنها را بهبود دهد، درد بیمار را تسکین دهد و همچنین روند بهبودی را تسریع بخشد.
کایروپراکتیک چیست؟
کایروپراکتیک دیسک کمر یک روش درمانی بدون عمل جراحی است که برای درمان بیرون زدگی دیسک کمراستفاده میشود. اما چگونه میتوانیم به روش کایروپراکتیک برای درمان دیسک کمر دسترسی پیدا کنیم؟ قبل ازاینکه درمورد کایروپراکتیک نکاتی را یاد آورشویم، باید بدانیم بیرون زدگی دیسک کمرچیست؟ ستون مهره های ناحیه کمر ازیک سری قطعه استخوان تشکیل شده است که به آن مهره گفته میشود.ساختارستون مهره ها ساختار سخت وبی انعطافی نیست این ناحیه به دلیل خاصیت انعطافی که دارد به راحتی قادربه خم شدن است ودیسک هایی که بین ستون مهره ها قرار دارد نرم هستند ونقش ضربه گیر را درستون مهر ها ایفا میکنند.هرکدام از این دیسک ها که دربین مهره ها قرارگرفته است صاف هستند ساختاراین دیسک ها به صورتی است که دارای یک مرکز نرم و ژله ای به نام ناکلس ویک پوسته خارجی قوی به نام انالس است.
زانودرد یکی از مشکلات رو به رشد در جامعه است و به همین دلیل روز به روز تعداد مراجعات افراد با مشکل زانودرد به کلینیکها بیشتر میشود. بیشترین مشکلات مربوط به “فرسایش” و استئوآرتریت میباشند. همچنین، مشکلاتی چون آرتروز زانو قابل درمان نبوده ولی میتوان با استفاده از روشهای درمانی منحصر بهفرد ما، علائم ناشی از این عارضهها را کاهش داده و یا جلوی پیشرفت آنها را گرفت. درمانهای دستی و کایروپراکتیک زانو نیز برای درمان زانودرد و دیگر مشکلات مربوط به زانو بسیار موثرند.
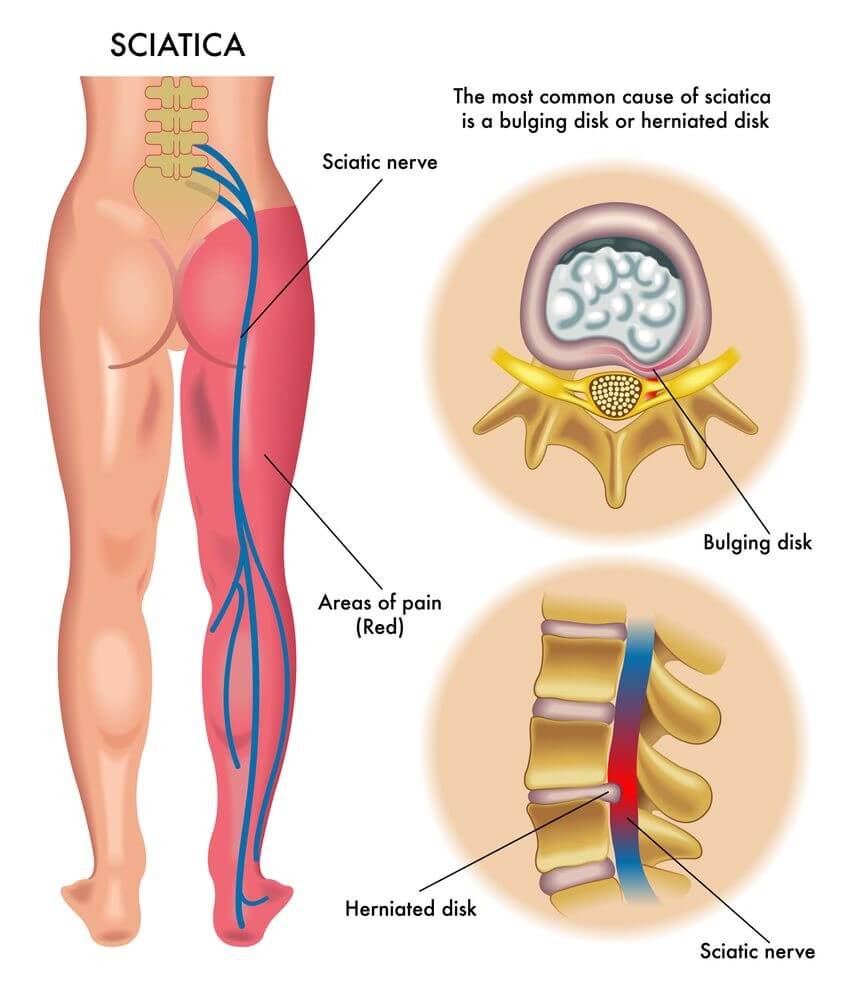
بیرون زدگی دیسک کمر
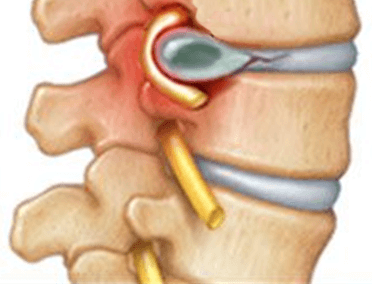
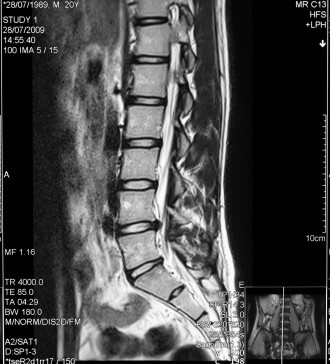
درستون مهره ها دیسک هایی دربین مهره های این ناحیه قرارگرفته است این دیسک ها برای جذب ضربه ها به ستون مهر ها ساخته شده اند. تصور کنید زمانیکه شما بالا وپایین میپرید اگر بدون هیچ نگهدارنده یا پشتیبان کننده مانند دیسک باشد چه اتفاقی برای مهره های شما خواهد افتاد ؟حالا مفصل کمر خود را ازکنارحرکت دهید شما متیوانید دوباره تصورکنید اگر دیسک دربین مهر ها ی ستون فقرات شما قرارنداشت شما نمیتوانستید ستون مهر ه ها ی خود را حرکت دهید . دیسک هایی که بین مهره ها قرارگرفته درحالت طبیعی درجای خود قراردارد ودرصورتی که دیسک دچار پارگی،بیرون زدگی یا برآمدگی شود این دیسک ازجای خود لیزمیخورد وحرکت میکند.به این روندی که برا ی دیسک ایجاد میشود به اصطلاح بیرو ن زدگی دیسک گفته میشود. دیسک ها ازفیبرهای انالس(لایه خارجی سخت دیسک) وناکلس (مرکز ژله ای ونرم دیسک)ساخته شده اند(شکل ۱ را درپایین مشاهده کنید) زمانیکه لایه خارجی دیسک یعنی انالس دچار شکاف میشود مواد داخلی دیسک یعنی ناکلس به سمت بیرون فشار می آورد وباعث بیرون زدگی دیسک میشود.عوامل مختلفی میتواند باعث بیرون زدگی دیسک شود.

به عنوان مثال فشارهای زیادی که بررروی دیسک براثر نحوه غلط قرارگیری بدن درموقعیت های متفاوت واضافه وزن ایجاد میشود می تواند یکی ازدلائل بیرون زدگی دیسک باشد. درحقیقت بیرون زدگی دیسک کمر میتواند براثر ترکیبی ازچند عامل ایجاد شود.
آیا عطسه میتواند باعث بیرون زدگی دیسک کمرشود؟
دراکثر افرادی که درد کمر براثرعواملی چون بیرون زدگی دیسک کمر رخ میدهد این مشکل درابتدا خفیف است وسپس به تدریج تازمانیکه علائمی مانند کمر درد ایجاد شود پیشرفت میکند.(شکل ۲ را مشاهده کنید)این شکل روند از بین رفتن دیسک را نشان میدهد.

به عنوان مثال زمانیکه شما عطسه میکنید ممکن است درد ناگهانی وشدیدی درمفصل کمر ایجاد شود واین درد به سمت ساق پا منتقل شود با این علائم شما ممکن است دچار بیرون زدگی دیسک کمر باشید وعطسه میتواند باعث تشدید این شرایط شود.پس عطسه وسرفه میتواندباعث بیرون زدگی دیسک کمرشود .
معاینات کایروپراکتیک
معاینات کایروپراکتیک (درمان دستی) مانند معاینات استانداری است که توسط پزشکان دیگر انجام میشود براساس این معاینات متخصصان کایروپراکتیک چگونگی ساختارهای ستون مهره ها وعمکلرد آنها را معاینه میکنند؟ وسپس درمان های خاص کایروپراکتیک را تعیین می کنند و از موارد درمانی دیگر جدا می کنند. معاینات اولیه کایروپراکتیک برای درمان درد مفصل کمر شامل ۳مرحله است:
- مشاوره: دراین مرحله بیمار با مراجعه به متخصص درمان دستی چکیده ای از درد ناحیه تحتانی کمر در اختیار پزشک قرار میدهد این چکیده اطلاعات شامل موارد زیر است:
۱- مدت زمان بروز علائم بیماری
۲- توصیف علائم مانند سوزش
۳- مواردی که باعث تشدید درد می شوند مانند ایستادن یا بلند کردن اشیاء
- شرح کامل بیماری: دراین مرحله متخصص کایروپراکتیک ناحیه درد را ارزیابی میکند سوالاتی درمورد محل های مختلفی که درد ایجاد میشود، سابقه خانوادگی ابتلا به درد، عادت های بد غذایی، سابقه داشتن درمان های دیگر، سابقه داشتن اختلالات استخوانی، شغل فرد و فعالیت های اجتماعی فرد می پرسد.
- معاینات فیزیکی: متخصص کایروپراکتیک در این مرحله از روش های متفاوت برای ارزیابی نواحی از ستون مهره ها که به درمان کایروپراکتیک نیاز دارد استفاده میکند. در این معاینات حرکات ستون مهره ها ارزیابی میشود بر اساس نتایجی که از این معاینات بدست می آید متخصص کایروپراکتیک انجام آزمایش های دیگر را توصیه می کند این آزمایش ها شامل تست عکس برداری اشعه ایکس برای ارزیابی جابه جایی مهره ها استفاده ازابزاری که درجه حرارت پوست را ارزیابی کند. با ارزیابی درجه حرارت مشخص میشود که آیا بیمار به درمان دستی نیازدارد یا خیر. بسیاری از متخصصان کایروپراکتیک از مفاهیم بیومکانیکی برای درمان استفاده میکنند آنها با درمان اختلالات بیومکانیکی مانند صافی کف پا متیوانند ساختارها رابدون هیچ کم وکاستی درمان کنند هدف از انجام این درمان ایجاد تعادل در ساختارهای نواحی بالای پا است.
تشخیص
در ارزیابی درد ناحیه تحتانی مفصل کمرمتخصص کایروپراکتیک باتقسیم بندی آسیب دیدگی های مفصل کمر به ۳دسته میتواند علت درد این ناحیه را تشخیص دهد این دسته بندی ها درزیر توضیح داده شده است
۱- آسیب دیدگی های جدی:این آسیب دیدگی ها شامل تومور،عفونت،شکستگی، مشکلات مزمن عصب ها مانند ابتلا به سندرم دم اسب، جراحت های باز موضعی یا زخم، خونریزی های مداوم، مشکلات ایمپلنت های مصنوعی مفصل، مشکلات قلبی وعفونت مفاصل است
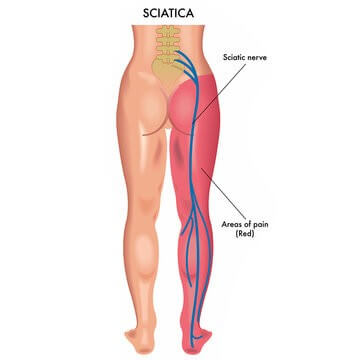
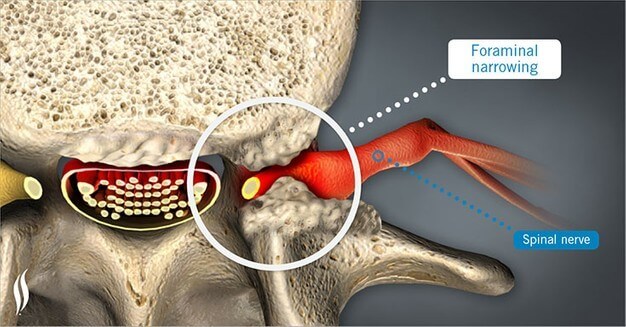
۲- اختلالات عصب:زمانیکه ریشه ها ی عصب درناحیه تحتانی مفصل کمر فشرده یا تحریک میشوند باعث ایجاد سیاتیک میشود دربعضی ازمواقع هم فشارآمدن به عصب ناشی ازبیرون زدگی دیسک کمریا اسپوندیلوزیس یا استنوزیس ستون مهره ها ایجاد میشود
۳- درد های معمولی مفصل کمر: اینگونه درد ها یکی ازرایجترین درد های مفصل کمر است که بر اثر فعالیت های شدید ایجاد میشود و هیچ دلیل مشخصی ندارد
زمانیکه پزشک کایروپراکتیک مشکل جدی را در مفصل کمر مانند دیسک کمر تشخیص داد بیمار را برای ارزیابی بیشتر به پزشک متخصص یا جراح ارجاع میدهد با این دسته بندی درد متخصصان کایروپراکتیک میتوانند علت درد کمر بیمار را به درستی تشخیص دهند.
درمان
پزشک کایروپراکتر میتواند به وسیله درمان های کایروپراکتیک باعث درمان دیسک کمر, درد مفصل کمر و علائم بیرون زدگی دیسک کمر شود.درمعاینات اولیه متخصص کایروپراکتر درمورد شرایط عمومی شما اطلاعاتی کسب خواهد کرد وسپس شما را به صورت فیزیکی معاینه میکند وسپس تست های ارتوپدی ومربوط به عصب ها را برای شما انجام میدهد.
متخصص کایروپراکتر موارد زیررا ارزیابی میکند:
آیا واکنش بدن طبیعی است؟ این به این معنی است که آیا پیغام های فرستنده توسط عصب های بدن به صورت صحیح انجام میشود این واکنش را پزشک با انجام یک تست انجام میدهد پزشک بوسیله یک چکش کوچک برروی زانو ضربه میزند ودرحالیکه ساق پایتان را بروی زمین میکوبید میتواند این واکنش را ارزیابی کند.
آیا علائمی ازعدم استقامت وضعف ماهیچه ها یا ازبین رفتن ماهیچه ها وجوددارد؟
آیا علائمی ازدست رفتن حس درعصب های بدن وجود دارد؟
این سوالات درمورد عملکرد سیستم اعصاب بدن وعملکرد ماهیچه های بدن سوالات مهمی هستند که میتوانند بسیار به متخصص کایروپراکتر کمک کند. پزشک کایروپراکتر حالت مفصل شما را هم ارزیابی میکند ودرصورتی که نیاز باشد انجام عکس برداری توسط اشعه ایکس و ام آر آی را برا ی تشخیص دقیق تر به شما توصیه میکند. کایروپراکتر ستون مهره ها را به صورت کامل ارزیابی میکند.مثلا حتی درصورتی که شما دچار دردهای ناحیه تحتانی مفصل کمر باشید پزشک ستون مهر ها ی ناحیه گردن شما را هم ارزیابی خواهدکرد. پزشک میخواهد عملکرد کلی ستون مهر ه ها وعضو های آنرا ارزیابی کند. چه اتفاقی رخ میدهد که یک ناحیه ازستون مهر ه ها میتواند برروی نواحی دیگر ستون مهر ه ها ونواحی دیگربدن تاثیر بگذارد. بعداز مرور همه این اطلاعات پزشک کایروپراکتیک میتواند آسیب دیدگی دیسک درستون مهره ها را تشخیص دهد نوع آسیب دیدگی دیسک درانتخاب نوع درمان بسیار مهم است تعدادی ازبیماران انتخاب های خوبی برای انجام بعضی ازدرمان های کایروپراکتیک نیستند مثلا درصورتی که شما دچار بیماری سندروم دم اسب باشید(شرایطی که باعث عدم کنترل ادرار ومدفوع میشود وباعث آسیب دیدگی های دیسک کمر میشود) برای درمان نیازمند مراقبت های فوری پزشکی هستید که بوسیله کایروپراکتیک نمیتواند درمان شود. علاوه براین اگرمتخصص کایروپراکتر مواردی چون ازبین رفتن استقامت ماهیچه ها،حس،واکنش یا اختلالات دیگری درعصب های بدن را برای شما تشخیص داد شمارا به جراح ستون مهر ها ارجاع میدهد. اگر چه بیشتر مشکلاتی که برای دیسک ایجاد میشود براثر بیرون زدگی دیسک کمر است وپزشک کایروپراکتر میتواند با درمان های مختلفی که انجام میدهد باعث درمان این علائم ودرد کمرشود. برای درمان بیرون زدگی دیسک پزشک کایروپراکتیک برنامه ای درمانی را طراحی میکند که شامل مواردی چون حفظ ستون مهر ه ها وروش های درمان دستی دیگر برای کاهش علائم بیرون زدگی دیسک کمر است این درمان ها همچنین شامل درمان های دستی وتمرینات درمانی است. این برنامه درمانی که برای شما طراحی میشود براساس نوع درد،میزان فعالیت،سلامتی کلی بدن ومواردی که پزشک تشخیص میدهد بهترین نوع درمان است انجام میشود. درموارد درمانی که بوسیله پزشک کایروپراکتیک انتخاب میشود نباید تردیدی ایجاد شود ونباید سوالاتی مانند چه نوع درمان کایروپراکتیکی برای شما انتخاب میشود وچرا این نوع انتخاب شده است پرسیده شود.شما مطمئن باشید که خواهید فهمید که چه نوع درمانی برای شما انجا م میشود وچگونه باعث کاهش درد شما میشود. درادامه نمونه هایی از روش های کایروپراکتیک برای درمان بیرون زدگی دیسک کمر ذکر شده است.
روش درمان
درمان های کایروپراکتیک شامل موارد زیراست
۱- درمانی که برای چابکی وحرکت ستون مهره ها انجام میشود
۲- با درمان کایروپراکتیک میتوان باعث آزاد شدن گازهای اکسیژن،نیتروژن،دی اکسید کربن که باعث ازبین رفتن فشار ماهیچه ها میشود شویم
۳- درصورتیکه بیمار دچار گرفتگی مفاصل باشد بوسیله درمان کایروپراکتیک می تواند با کاهش درد کمر و ایجاد آرامش در مفاصل مواجه شود
درصورتیکه بیمار بوسیله درمان هایی مانند به کاربردن اسپلینت یا درمان های کایروپراکتیک بهبودی نیافت دراین مواقع یکی ازبهترین روش ها به کاربردن یخ برروی مفصل است درمان های کایروپراکتیک دیگری هم مانند استراحت، تحریک الکتریکی ماهیچه ها وماساژبافت ها هم میتواند موثرباشد.
روش های متعددی در درمان های کایروپراکتییک وجود دارد که می تواند به درمان درد دیسک کمر کمک کند انجام این درمان ها به مهارت خاصی نیاز دارد متخصص کایروپراکتیک باید بتواند با چابکی بالا و بدون استفاده از امواج الکتریکی بیمار را درمان کند برای متخصص کایروپراکتیک بسیارمهم است که چه زمانی نباید از درمان دستی استفاده کند تعدادی ازدرمان ها که دردرمان های کایروپراکتیک استفاده میشود شامل موارد زیراست
- به کاربردن گرما ویخ:متخصصان کایروپراکتیک برای کاهش درد دیسک کمر از گرما و یخ به صورت متناوب روی مفصل استفاده می کنند کمپرس یخ برای بی حسی کردن مفصل به مدت ۱۰ تا۱۵ دقیقه به کار میرود و سپس برای بازگشت جریان خون و بهبودی سریع مفصل از پدهای گرم، بطری آب گرم، حوله گرم استفاده می شود.
- تمرینات:متخصصان کایروپراکتیک ممکن است برای بیماران یک برنامه تمرینات استقامتی وکششی برای مفصل کمر را طراحی کنند.
- ماساژ:متخصصان کایروپراکتیک ممکن است برای بهبود جریان خون،کاهش تورم والتهاب ناشی ازدرد دیسک کمر و بهبودی سریع بیمار بافت های نرم بدن را ماساژ دهند.
- کنترل رژیم غذایی:اکثرمتخصصان کایروپراکتیک نکاتی را در مورد رژیم غذایی که می تواند منجربه کاهش درد کمر شود به بیماران توصیه می کنند ازجمله این توصیه ها مصرف مکمل های رژیمی بعد از درمان است
- آلترا سوند:با استفاده از این روش با فرستادن امواج صوتی به بدن گرمایی در بافت های نرم و ماهیچه ها ی بدن ایجاد میشود آلتراسوند درمانی با ماساژ جزئی بافت ها تنها باعث کاهش درد، گرفتگی و سختی مفصل نمی شود بلکه به بهبود جریان خون و تسریع در روند بهبودی هم کمک میکند
- دیاترمی:این روش یکی از درمان های الکترومغناطیسی با امواج کوتاه است که باعبور از بافت های نرم باعث بهبود آن میشود. دیاترمی باعث آرامش ماهیچه ها و بافت های اتصال میشود و گرفتگی ماهیچه ها را کاهش میدهد و با افزایش جریان خون به روند بهبودی سرعت می بخشد با استفاده از این روش نواحی که درمان شده اند گرم میشوند.
- آب درمانی:استفاده از آب در درجه حرارت های مختلف مانند استفاده از دوش آب گرم، سونا، جکوزی بسیار در درمان دیسک کمر موثر است در آب درمانی به واکنش های بدن با تحریک بدن بوسیله آب سرد و آب گرم توجه می شود در این روش با استفاده از آب سرد می توان باعث کاهش درد دیسک کمر با بیحس شدن شد و بوسیله آب گرم می توان باعث بهبود جریان خون در مفصل شویم و روند بهبودی را سرعت بخشیم.
- تحریک الکتریکی ماهیچه ها:دردرمان های کایروپراکتیک با استفاده ازدستگاه های الکتریکی الکترودهایی روی پوست قرار میگیرد و پالس های نوری الکتریکی در نقاط مختلفی از بدن برای کاهش التهابات، کاهش گرفتگی ماهیچه ها و کاهش درد کمر فرستاده میشود.
- تحریک الکتریکی ماهیچه ها بوسیله دستگاه الکتریکی TENS : یکی از رایج ترین انواع دستگاه های الکتریکی دستگاه تنس است این دستگاه الکترودهایی را روی نواحی دردناک قرار میدهد و می تواند باعث تحریک این نواحی شود دستگاه TENS باعث مسدود کردن سیگنال های انتقال درد به مغز میشود وهم چنین مواد مسکنی که به صورت طیبعی در بدن ساخته میشود یعنی ایندروفین را در بدن آزاد میکند.
- کشش مفصل:ماساژهای کششی که متخصص کایروپراکتیک انجام میدهد با دراز کشیدن در جلوی یک دستگاه گردان است که باعث ایجاد حرکات کششی وماساژمفصل کمر میشود متخصص کایروپراکتیک ممکن است ازدستگاه های دیگری برای کشش مهره ها، کاهش فشار روی دیسک کمر و کاهش فشار روی عصب استفاده کند. به این روش از بین بردن فشار بدون جراحی دیسک کمر گفته میشود
- اشعه مادون قرمز: در درمان کایروپراکتیک از دوربین هایی برای گرفتن تصاویر رنگی که نشان دهنده جریان خون در مفصل کمر است استفاده می کنند به عنوان مثال رنگ های قرمز نشان دهنده میزان جریان خون بیشتر در مفصل است اشعه مادون قرمز ممکن است بوسیله متخصصان کایروپراکتیک استفاده شود تا تغییرات درجه حرارت در مفصل و علت درد کمر را ارزیابی کند
- درمان های سرد لیزر: زمانیکه لیزر روی پوست قرار می گیرد انرژی درون لیزر به صورت امواج نوری توسط سلولهای بدن جذب میشود سپس سلولها و بافت ها این نور را به انرژی تبدیل می کنند با انجام این روند درد و تورم و التهاب در مفصل کاهش میابد و به بهبود جریان خون کمک میکند
- ارگونومیک:دراین روش درمانی متخصصان کایروپراکتیک نکاتی را برای اصلاح فعالیت بیماران در حین انجام فعالیت های روزمره یا شغل توصیه می کنند میزان موفقیت وشکست درمان دیسک کمر با این روش به میزان شدت فعالیت های فرد و فعالیت های اصلاحی متناسب با شغل فرد بستگی دارد
- استحکام ناحیه لگن:زمانیکه نقصی در طول لگن ایجاد شده باشد و یا کف پا صاف باشد متخصص کایروپراکتیک با قرار دادن یک کفی در ناحیه پاشنه پا برای افزایش ارتفاع آن یا محافظ های کمان پا برای اصلاح کمان پا می توانند باعث استحکام ناحیه لگن شود
- تعلیم بیماران:متخصص کایروپراکتیک ممکن است انواع مختلفی از نکات را برای اصلاح سبک زندگی که شامل برنامه رژیم غذایی، خود مراقبتی، برای کاهش درد مفصل کمراست به بیماران تعلیم دهند
این روش ها اغلب براساس نوع نیاز بیماران بوسیله متخصصان کایروپراکتر انجام میشود
روش های کششی
یکی ازرایجترین روش هایی که میتواند باعث درمان بیرون زدگی دیسک کمر شود انجام این روش است.دراین روش ازیک میزخاص برای برای کشش آرام ستون مهره ها استفاده میشود.این روش به کایروپراکتر اجازه میدهد که ناحیه آسیب دیده را درحالیکه در ستون مهره ها انعطاف آرامی ایجاد میشود ازناحیه سالم جدا کند وازریتم های تلمبه مانند وضربانی استفاده کند.
دراین نوع درمان هیچ دردی ایجادنمیشود.این روش که برای ناحیه دردناک انجام میشود باعث میشود که مرکز دیسک که ناحیه ژله ای به نام ناکلس است به جای اولیه ومرکز دیسک بازگردد.این حرکت باعث بهبود ارتفاع دیسک هم میشود.این روش میتواندباعث بهبود دیسک هایی که ازعصب جدا شده اند ویا باعث کاهش التهابات ریشه عصب ودرنهایت باعث درمان هرگونه درد والتهاب درساق پا ویاعلائم دیگری که مربوط به بیرون زدگی دیسک کمر است شود.
با انجام این روش درمانی شما باید روش های درمانی دیگری مانند تمرینات فیزیوتراپی ،مصرف مکمل ها ودرمان های خانگی را همراه با آن انجام دهید که پزشک کایروپراکتیک این موارد را به شما توضیح خواهد داد.تمرینات خاصی که باعث درمان بیرون زدگی دیسک کمر میشود باید در برنامه درمانی قرار داده شود.پزشک کایروپراکتیک یک برنامه درمانی کامل را برای شما طراحی خواهد کرد.
پیشگیری ازمسدود شدن استخوان پلویس
متخصصان کایروپراکتیک ازاین روش برای درمان بیرون زدگی دیسک استفاده میکنند. دراین روش از یک شی نرم استفاده میکنند و در زیر هرقسمت استخوان پلویس قرار میدهند تمرینات آرام هم دراین روش استفاده میشود این روش باعث تغییر درمکانیسم ستون مهر ها میشود ودیسک هایی که باعث فشار به عصب میشوند کنا ر زده میشود.
عوارض
یکی از رایجترین عوارضی که با درمان کایروپراکتیک ایجاد میشود بروز درد ستون مهره ها و ماهیچه ها است دردی که بعد از درمان کایروپراکتیک ایجاد میشود معمولا در چند ساعت اولیه بعد از درمان رخ میدهد و بیشتر از ۲۴ ساعت طول نمی کشد به کاربردن یخ معمولا باعث کاهش این علائم به سرعت می شود.
مزایا و فواید
درمان های کایروپراکتیک میتواند باعث درمان بیرون زدگی دیسک کمر شود؟ ابهاماتی که دراین روش درمانی برای ما پیش می آید این است که آیا کایروپراکتر از فشارهای زیادی برای قرار دادن دیسک درجای خودش استفاده میکند و دومین ابهام این است که آیا روش کایروپراکتیک باعث درمان سریع وقطعی دیسک میشود. برای پاسخ به سوال اول باید بگوییم که متخصص کایروپراکتیک برای درمان بیرون زدگی دیسک از روش هایی که با فشار آرام ستون مهر ها انجام میشود استفاده میکنند. کایروپراکتر برای درمان بیرون زدگی دیسک برنامه درمانی را طراحی میکند ودرصورتیکه علائم بوسیله این روش بهبود نیافت پزشک شما را برای درمان به جراح ستون فقرات ارجاع میدهد.
پزشک کایروپراکتیک میزان جلسات درمانی را که شما نیاز دارید به شما خواهد گفت میزان زمان بهبودی برای هر بیمار متفاوت است وازیک شخص تا شخص دیگر فرق میکند وبراساس میزان شدت شرایط وسابقه بیماری فرد انجام میشود اگر چه میزان فعالیت شما هم برروی زمان ریکاوری شما تاثیر گذاراست.درنهایت درصورت داشتن هرگونه سوال آنرا با پزشک کایروپراکتر درمیان بگذارید.ذکر این نکته واجب است که قبل از مراجعه به کایروپراکتر حتماً به یک دکتر خوب مراجعه کنید و زیر نظر پزشک به تمرینات و معالجه بپردازید. درمان دستی یا ماساژ ورزشی از روش های مطمئن و تضمینی است که باعث می شود کمردرد بهبود یافته و وارد مراحل پیشرفته که درمان آن با جراحی است، نشود.
استفاده از درمان های خاص کایروپراکتیک (درمان دستی) همراه با یک یا چند مورد از درمان های بالا با هدف برطرف کردن آسیب دیدگی های عصب و مفاصل یکی از موارد مهمی است که در درمان بیماران مبتلا به درد دیسک کمر انجام میشود.