سندرم فاست
آسیب سندروم فاست از جمله آسیب های متداول کمر نمی باشد. بخش درد شدید آسیب مفصل فاست ناشی از حرکت ناگهانی کمر می باشد که باعث آسیب مفصل فاست می شود.
بیشتر اوقات درد مفصل فاست بطور طبیعی مزمن می باشد که علت اصلی آن تغییرات دراز مدت مفصل فاست است که اغلب با انحطاط دیسک کمر همراه می شود.
مفصل فاست در دوطرف ستون فقرات و در بین دیسک و مهرها قرار دارد. هر یک از مهره های کمر دارای برجستگیهای استخوانی در هر طرف می باشد که تشکیل یک مفصل فاست با مهره بالایی و پایینی می دهد. مفصل فاست بوسیله یک کپسول مفصلی احاطه شده و تحقیقات نشان داده اند که در بخش پائینی کمر ساختار مینیسکوئید در بین مفصل ها وجود دارد که تقریبا حالت مینی مینیسک زانو می باشد. وظیفه مفصل های فاست محدود کردن حرکات اضافی و افزایش پایداری ستون فقرات می باشد.
درد کمر ناشی از مفصل فاست ممکن است بنا به دلایل متعددی باشد. بخش شدید دردکمر ممکن است ناشی از حرکت بیش از حد باشد که باعث آسیب مفصل فاست شده است. تئوریهای متعددی تحت بررسی می باشد که شامل بررسی کپسول یا مینیسکوئید بین دواستخوان می باشد. در صورت وجود جراحت در هریک از مفاصل فاست در محل مفصل درد و ورم وجود دارد که ممکن است برای مدت چند روز طول بکشد.
در حالتهای درد مزمن مفصل فاست, دلیل اصلی ممکن است تغییرات دراز مدت در مفصل باشد و این مسئله به این معنی می باشد که درد در مدت کوتاهی از بین نمی رود. در بیشتر موارد نیز در بین مفصل فاست انحطاط وجود دارد که باعث مشکلات آرتروزی مفصل کمر (Arthritic)می شود. که این امر ممکن است در اثر وجود یک جراحت کوچک در دراز مدت باشد.
علائم و نشانه های سندروم فاست
معمولا در یک طرف ستون فقرات احساس درد وجود دارد که این درد بوسیله خم شدن به پهلو (سمت جراحت دار) و یا کشیدگی ستون فقرات (خم شدن به عقب) بدتر می شود. معمولا کمر در صبح حالت سفت دارد. در بعضی موارد نیز در ریشه های عصبی سوزش وجود دارد که از نخاع در نقطه جراحت آغاز می شود و تا پایین در ناحیه همسترینگ و کشاله ران نیز احساس می شود که به آن سیاتیک (Sciatica) گفته می شود که بواسطه نشستن و ایستادن زیاد بدتر نیز می شود.
پزشک یا فیزیوتراپ معمولا از طریق بررسی علائم ذکر شده در بالا قادر به شناسایی مرض می باشد. ممکن است در بعضی موارد جهت تشخیص دقیق از تصاویر اشعه ایکس, سی تی اسکن و MRIنیز استفاده کند.
درمان سندروم فاست
در مواردی که درد شدید سندروم فاست وجود دارد استراحت, استفاده از داروهای ضد استروئیدی و ضد ورم توسط پزشک و تصحیح اندام توسط فیزیوتراپ متخصص چنانچه درد برای مدت کوتاهی نمایان باشد کافی می باشد. در چنین مواردی استفاده از کیسه های آب گرم (گرم درمانی) جهت تسکین درد کمر و اسپاسم عضلانی مناسب می باشد.
اگر مشکل شدیدی برای بیش از یک هفته وجود داشته باشد و همچنین محدودیت حرکتی وجود داشته باشد لذا فیزیوتراپ در این موارد مفصل را با چرخش حول ستون فقرات با فشار تنظیم شده سعی می کند که تنظیم کند که این امر باعث باز شدن مفصل فاست می شود و ضایع بافتی موجود را که باعث محدودیت حرکتی شده را از بین می برد. این امر از طریق درمان گرم و ماساژ برای ریلکس سازی عضلات و اسپاسم عضلانی شدت میابد. استفاده از کمر بند طبی باعث ایجاد ساپورت و اطمینان بخش پایینی کمر می شود.
در موارد شدیدتر سندروم فاست فیزیوتراپ علاوه بر استفاده از تکنیکهای بالا و روش گرم درمانی سعی در رفع علائم دارد. حال اگر همچنان درد در مفصل فاست وجود داشته باشد تزریق داروی بی حسی موضعی کرتیکواستروئیدی ضد ورم جهت تسکین درد مفصل می تواند موثر باشد که اگر چنین بود تشخیص نیز صحیح بوده است. البته باید توجه داشت که این تزریق با کمک دستگاه خاصی(image intensifier) بمنظور تعیین دقیق موقعیت مفصل انجام می گیرد. این تزریق ممکن است اثری خیلی خوبی داشته باشد اما با گذشت زمان این اثر از بین می رود و لذا امکان دارد تا مدتی بعد نیز از این تزریق مجددا استفاده شود.
در مواردی که سندروم فاست درد مداومی داشته باشد تکنیک آخری که جهت تسکین درد استفاده از سیستم قطع عصب رادیوفرکانسی می باشد. سیستم قطع عصب رادیوفرکانسی روشی است که در آن عصب های تشکیل دهنده مفصل فاست از طریق پرتو یونیزاسیون (ionizing radiation) نابود می شوند البته باید توجه داشت که این روش جهت رفع درد می باشد اما باعث توقف انحطاط مفصل نمی شود.
پیشگیری از سندروم فاست
وضع حالت بد بدن نقش تعیین کنند ه ای در توسعه سندروم فاست دارد. نشستن در حالت خمیده برای مدت زمان طولانی به طوری که مهره های کمری خم شده باشند باید تا حد امکان اجتناب شود زیرا که این حالت باعث اعمال فشار بر روی دیسک کمر می شود که این امر باعث انحطاط دیسک کمر و کاهش ارتفاع دیسک می شود. چنانچه دیسک کمر کوچک شود مفصل های فاست با یکدیگر در تماس می شوند و باعث می شود که هرگونه وزنی را تحمل کنند که در واقع این امر وظیفه مفصل فاست نمی باشد.
بمنظور جلوگیری از انحطاط دیسک کمر و اعمال بار بروی مفصل فاست, نگهداری طرز قرارگیری کمر از اهمیت ویژه ای برخوردار می باشد. به همین منظور, فهم دقیق طرز قرار گیری بدن خیلی مهم می باشد. نما جانبی ستون فقرات ارائه شده در زیر نشان می دهد که ستون فقرات از یک سری منحنی تشکیل شده است:
حالت منحنی مانند ستون فقرات کمک زیادی به تحمل بار در مقایسه با حالت کاملا راست می کند. قسمت منحنی مانند لامبر (Lumbar) دارای یک حالت منحنی به سمت جلو می باشد که اگر در این وضعیت باقی بماند حالت پوسچر بدن در حالت استاندارد می باشد. نگهداری این وضعیت حتی در موقع انجام فعالیت های روزانه مخصوصا در زمان نشستن برای مدت طولانی از اهمیت ویژه ای برخوردار می باشد.
استفاده از رول های کمری در پایین کمر و یا استفاده از ساپورت های کمری در زمان نشستن می تواند مفید باشد. رانندگی برای مدت زمان طولانی باید اجتناب شود و بهتر است که زمانهای استراحتی بهمراه انجام حرکات کششی در زمان رانندگی طولانی مدت در نظر گرفته شود.
در مدت زمان طولانی طرز قرار گرفتن خوب از طریق افزایش پایداری عضلات کمری قابل حصول خواهد بود که این امر از طریق انجام ورزشهای خاص با نام حرکات پایدار کننده هسته ای (Core Stability)امکان پذیر می باشد. لذا تمرینات بدنسازی کمر جهت تقویت عضلات ناحیه کمر بمنظور افزایش پایداری ستون فقرات امری ضروری می باشد.
سندرم دنده گردنی
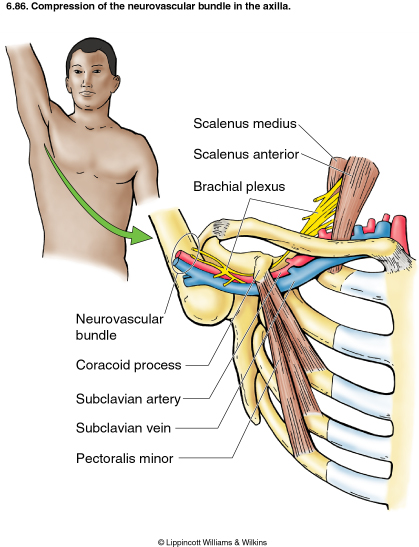
سندرم دنده گردنی مشکل شایعی است که خود را با درد پائین شانه و گاهی درد تیر کشنده به اندامهای فوقانی و دست نشان می دهد. تظاهرات آن بسیار متفاوت است و گاهی با برجسته شدن رگهای دست و یا درد مچ خود را نشان می دهد. دو نوع كلي عروقي و عصبي دارد. در درگيري عصبي درمانهای جراحی آن بسیار مشکل است بنابر این ابتدا درمانهای طب فیزیکی و توانبخشی برای بیمار انجام می شود. در موارد نادری بیمار به جراحی نیاز پیدا می کند. در این حالت نیز درمانهای طب فیزیکی باعث پاسخ بهتر به جراحی می شود.
برنامه درمان سندروم دنده گردنی بر اساس علايم شناسايي شده در جريان معاينه طب فیزیکی طراحي ميشود. تحت فشار قرار گرفتن ساختارهاي عصبي-عروقي منجر به تغيير حرکتی مربوط به وضعيت يا کاهش حرکت در مفاصل و بافتهاي اطراف ميشود. برای فرد مبتلا تمريناتي طراحی می شود که هدف آن اصلاح وضعيت قامت است. تمريناتي نظير انعطافپذيري و تقويتي با تأکيد بر خلفی عضلات روتاتور کاف ، عقب برنده کتف و اکستنسورهاي گردني و سينهاي ميتواند مفيد باشد. ممکن است فرد مبتلا علايم کاهش تحرک مفصل در ناحيه گردن و سينه را به علت افزايش لوردوز گردني و کيفوز سينهاي نشان دهد. تحت فشار قرار گرفتن ساختارهاي عصبي-عروقي ميتواند به علت بالا آمدن دنده اول رخ دهد که اين مسئله به علت استفاده بيش از حد از عضلات تنفسي بالايي (اسکالن، استرنوکئيدوماستوئيد) در جريان تنفس است.تحرک طبيعي دنده در اين حالت بايستي با موبيليزاسيون مفصلي دنده اول به حالت طبيعي بازگردد . در صورتي که فرد مبتلا به سندرم دنده گردنی تنفس ديافراگمي نداشته و به صورت سطحي نفس ميکشد، بايستي تنفس ديافراگمي را به او آموزش داد. همچنین بايستي ضايعات پاتولوژيک مهرههاي 3 و 4 گردني را که سبب درگيري عصبي فرينک ميشوند را بررسی و رد کرد. فرد مبتلا بايستي تمرينات انعطافپذيري و تقويتي جهت بازيابي حرکت طبيعي و بدست آوردن مجدد وضعيت بدنی مناسب انجام داد. استفاده از بیوفیدبک می تواند به تنظیم دقیق وضعیت عضلانی و بهتر کردن وضعیت بدنی یا پوستچر کمک نماید. مزمن شدن سندرم دنده گردنی باعث نیاز به درمان طولانی ترمی شود. گاهی استفاده از دارو به روند درمان کمک می کند. ورزشهای کنترل نشده یا بیش از حد می تواند علایم سندرم دنده گردنی را بیشتر کند. استفاده از طب سوزنی و یا درای نیدلینگ می تواند به رئند درمان کمک کند اما با خطر پارگی ریه همراه است و باید توسط فرد ماهر و بدقت انجام شود.
.jpg)
تاندونیت (تندینیتیس) شانه
علائم و درمان تاندونیت را باهم مرور میکنیم تاندونیت در نتیجه تکرار یک عمل، تاثیر جزئی در منطقه آسیب دیده و یا در اثر حوادث ناگهانی و با شدت آسیب بالا ایجاد می شود. یا می توان گفت: آسیب معمولاً ناشی از فعالیت ورزشی سخت. همچنین بعضی از مشاغل هستند که باعث تاندونیت می شوند، مثل :باغبانی، نجاری، نقاشی،پارو کردن، تی کشیدن و جارو کردن،ورزش های گلف، اسکی، بیس بال و تنیس که احتیاج به پرتاب کردن توپ دارند ورزشکاران ، با اکثر آسیب ها ورزشی دست و پنجه نرم می کنند، اما شاید از اصطلاحات و یا نام علمی آسیب مورد نظر مطلع نباشند، اما به محض بیان کردن علائم آن آسیب به خوبی درک خواهند کرد که منظور چیست. تعریف تاندونیت : در ابتدا لازم است تعریفی از تاندونیت داشته باشیم و شما را بیشتر با این مبحث آشنا کنیم: تاندونیت یعنی التهاب تاندون که همراه با پارگیهای میکروسکوپی است. این ضایعه بیانگر یک پاسخ التهابی در داخل تاندون، بدون التهاب لایه خارجی آن است. استفاده بیش از حد از عضلات، مهمترین عامل تاندونیت محسوب میشود. درگیری تاندون ماهیچههای مفصل شانه با تشخیص تاندونیت، شیوع بالایی دارد. به عنوان مثال تاندونیت ماهیچه فوق خاری که یکی از ماهیچههای کلاهک چرخاننده است، نسبت به عضلات دیگر بیشتر مشاهده میگردد. ازجمله عوارض التهابهای تاندونی، تاندونیت کلسیفیه، بورسیت و تاندونیت مزمن است. عامل ابتلا به تاندونیت چیست؟ حالت بد بدن به هنگام کار کردن در محل کار یا خانه و یا کشش ضعیف بدن و یا آماده نبودن ماهیچه ها قبل از ورزش یا بازی های ورزشی نیز باعث افزایش خطر تاندونیت می شود. فاکتورهای دیگری نیز وجود دارد که می تواند خطر تاندونیت را افزایش دهد، مثل: استخوان و یا مفصلی که شکلی غیر طبیعی و ناهنجار دارد مثلا پاهایی که دارای اختلاف طول هستند و یا التهاب و تورم مفاصل که باعث ایجاد فشار بر بافتهای نرم بدن می شود. فشار ناشی از بیماری هایی مثل آرتریت روماتوئید، نقرس، پسوریاتیک آرتریت، اختلالات تیروئیدی و یا واکنش های غیر طبیعی به داروها. فعالیت بدنی بیش از حد معمول به خصوص زمانی که ماهیچه ها آمادگی کافی ندارند و مدت هاست که در حالت کم تحرکی قرار دادشته اند. تاندونیت در افرادی که فقط آخر هفته ها به ورزش و فعالیت بدنی می پردازند بسیار شایع است.گاهی اوقات عفونت نیز باعث تاندونیت می شود، بخصوص عفونت ناشی از گاز گرفتن سگ و یا گربه در ناحیه دست و پا. عوامل افزایش دهنده خطر استفاده بیش از حد از تاندون ها و مفاصل خاص در اثر شرکت در مسابقات ورزشی. حرکت غلط و کشیدگی در طی فعالیت . به طور مثال نگه داشتن و حرکت دادن مکرر یک راکت تنیس به طور غلط ممکن است باعث تاندونیت در آرنج گردد (آرنج تنیس بازان) . همچنین پرستاران شاغل در اتاق عمل در صورت عدم تغییر وضعیت بمدت طولانی نیز در معرض خطر هستند. تنوسینوویت تنوسینوویت عبارت است از التهاب غلاف سینوویال یک تاندون. این حالت ممکن است در تاندونهایی که دارای غلاف سینوویال هستند، به دلایل مختلفی رخ دهد. تنوسینوویت علایمی مشابه تاندونیت دارد و درمان نیز همانند تاندونیت است.التهاب غلاف سینوویال باعث اختلال در حرکت آرام و نرم تاندون مربوطه میگردد. در این موارد، احتمال چسبندگی تاندون به غلاف سینوویال وجود دارد که علت آن تولید مواد چسبنده ناشی از پاسخ التهابی در غلاف سینوویال است. تندینوزیس تندینوزیس عبارت است از تغییرات تخریبی مزمن تاندون بدون واکنش التهابی حاد. این حالت (ضایعه تاندونها بدون پاسخ التهابی حاد) عموما به عنوان تاندونیت مزمن شناخته میشود. در تاندونیت مزمن، پاسخ سلولی شامل جایگزینی گلبولهای سفید (لکوسیتها) با ماکروفاژها و سلولهای پلاسما است. ضایعه ساختمان تاندونها، احتمال پارگی آنها را در طی زمان تسهیل میکند. پری تاندونیت پری تاندونیت یعنی التهاب پاراتنون یا بافتهای اطراف تاندون (اندوتنون و اپی تنون). لایههای تاندون از خارج به داخل شامل بافتهای همبند پاراتنون، اپی تنون و اندوتنون است. پاراتنون یک بافت همبند دو لایهای است که خارجی ترین لایه تاندون محسوب میشود. چه کسانی در معرض ابتلا به تاندونیت هستند؟ هرکسی ممکن است به تاندونیت مبتلا شود اما این وضعیت بیشتر در افراد ۴۰ سال و بالاتر رخ می دهد. با بالا رفتن سن تحمل تاندون ها نسبت به استرس و فشار کم می شود، خاصیت کشسانی آن کمتر شده و در نتیجه راحت تر دچار پارگی می گردند. تاندونیت در چه قسمتی از بدن رخ می دهد؟ تاندونیت در هر قسمتی از بدن و در واقع در هر جایی که تاندون رابط بین استخوان و ماهیچه است می تواند اتفاق بیفتد. تاندونیت در این قسمت ها شایع تر است: قاعده انگشت شست – آرنج – شانه – مفصل ران – زانو – تاندون آشیل علائم تاندونیت درد در محل تاندون و اطراف آن ،محدودیت حرکت مثلا” در تاندونیت شانه ،عدم امکان حرکت شانه که به آن شانه منجمد می گویند. حساسیت به لمس و تورم اطراف تاندون ملتهب. درد ممکن است به تدریج بروز پیدا کند و یا ناگهانی و با شدت بالا، بخصوص اگر رسوبات کلسیم وجود داشته باشد. چگونه می توان از تاندونیت جلوگیری کرد؟ برای جلوگیری از ابتلا به تاندونیت کارهای زیر را انجام دهید: -در ابتدا هر فعالیتی با سرعت کم انجام دهید و به تدریج شدت آن را افزایش دهید. -برای انجام کارها از نیروی محدود استفاده کنید و سعی کنید از انجام کارهای تکرار شونده خودداری کنید یا در حد معمول آن را تکرار کنید. -اگر در اثر انجام کاری درد غیر طبیعی به سراغتان آمد آن را متوقف کنید، کار دیگری را شروع کنید و انجام این کار را به زمانی دیگر موکول کنید. اگر درد عود کرد انجام آن را به روز بعد بیندازید. درمان های موجود برای تاندونیت درمان های اولیه برای تاندونیت عبارت است از: •اجتناب از فعالیت هایی که مشکل را تشدید می کند •استراحت دادن به قسمت آسیب دیده •یخ گذاشتن در ناحیه آسیب دیده در روز بروز حادثه •مصرف قرص و یا ژل های ضد التهابی اگر پس از گذشت یک هفته درد و ناراحتی تخفیف پیدا نکرد حتما به پزشک مراجعه کنید. اقدامات بعدی زیر ممکن است نیاز باشد: تزریق کورتیکوستروئید: کورتیکوستروئیدها که به استروئیدها معروفند اغلب به دلیل کاهش سریع التهاب و درد مورد استفاده قرار می گیرند. فیزیوتراپی: فیزیوتراپی درمانی بسیار مفید و موثر است به ویژه در درمان شانه منجمد. فیزیوتراپی شامل تمرینات دامنه حرکتی و استفاده از آتل برای عضو آسیب دیده است.. بعد از مرحله حاد از گرم کردن استفاده کنید. دوش آب داغ بگیرید؛ در وان حمام غوطه ور شوید؛ از کمپرس گرم استفاده کنید؛ از یک لامپ گرم کننده یا پوشش گرم کننده استفاده کنید. بانداژهای کشی ممکن است کمک کننده باشند. تاندونیت مزمن ممکن است مستلزم تغییرات در شیوه زندگی برای پیشگیری از عود تحریک مفصل باشد. جراحی: در موارد شدید و به ندرت نیاز به جراحی نیز پیدا می شود. مدت زمان بهبودی تاندونیت چقدر است؟ طول مدت بهبودی تاندونیت ممکن است از چند هفته تا چند ماه بسته به شدت عارضه طول بکشد. به شما اکیدا توصیه می کنیم چنانچه علائم زیر را داشتید بلافاصله به پزشک مراجعه کنید: •اگر شما یا یکی از اعضای خانواده تان علایم تاندونیت را داشته باشید. •اگر درد و تورم علی رغم درمان افزایش یابد. •اگر دچار علایم جدید و غیر قابل توجیه شده اید. داروهای مورد استفاده در درمان ممکن است عوارض جانبی ایجاد کنند. •تورم، قرمزی، گرمای عضو •ناتوانی در حرکت دادن عضو دچار تاندونیت
علائم خفیف بیماری رماتیسم ستون فقرات
ژنتیک عامل ابتلا به بیماری a.s می شود
کمردرد شایع ترین مشکل ستون فقرات است که دامن افراد زیادی را می گیرد . قصد داریم در این مطلب مشکلات ستون فقرات و علت آن را بررسی کنیم و ببینیم آیا عارضه کمر درد زمینه ژنتیکی دارد و چرا این عارضه در جوانان و نوجوانان هم دیده می شود ؟
وقتی فردی کمر درد می کند ، در تشخیص های ابتدایی به او گفته می شود که دیسک کمر دارید اما کمتر پزشکی در مواجه با این درد حدس می زند که به یک بیماری ژنتیکی با عنوان روماتیسم ستون فقرات مبتلا شده اید .
روماتیسم ستون فقرات یا a.s یک بیماری دردآور و پیش رونده است که تمام مفاصل ستون فقرات را در برمی گیرد . حتی می تواند دیگر مفاصل را نیز درگیر کند و روی اندام های بدن چون ریه ، قلب ، روده و چشم تاثیر بگذارد .
دکتر محمد مهدی امام ، فوق تخصص روماتولوژی و عضو هیات علمی دانشگاه علوم پزشکی شهید بهشتی در این باره می گوید : در تشخیص بیماری روماتیسم ستون فقرات تفاوت ها و نکات مهمی در کنار انواع دیگر کمردرد خصوصا دیسک کمر وجود دارد . این بیماری ژنتیکی است و وجود ژن عامل بیماری در بیشتر از 90 درصد مبتلایان به روماتیسم ستون فقرات ثابت شده است . با ابتلا به این بیماری بر خلاف دیسک کمر در حین فعالیت و کار هیچ دردی نخواهید داشت و با استراحت کردن شدت درد بیشتر می شود .
مشخصه اصلی بیماری روماتیسم ستون فقرات ، چسبناک شدن ستون مهره هاست که باعث کاهش حرکت بیمار به جهات مختلف می شود . این بیماری بیشتر در افراد جوان 20-30 سال شیوع دارد و مردان سه برابر زنان به این بیماری مبتلا می شوند . احتمال بروز بیماری روماتیسم ستون فقرات از 50 سالگی به بعد بسیار کم است .
عفونت گوارشی این بیماری را فعال می کند
هر چند بیماری روماتیسم ستون فقرات از جمله بیماری هایی است که ژنتیک در آن بسیار دخیل است ، اما هنوز دلیل اصلی ابتلا به این بیماری مشخص نشده است .
در بیماری های پسوریازیس ، لوپوس و روماتیسم ستون فقرات ژنتیک نقش برجسته ای دارد . اما با این وجود وجود عفونت گوارشی در فعال شدن و پیشرفت بیماری روماتیسم ستون فقرات نقش مهمی دارد . در واقع در صورت وجود ژنتیک ، با ابتلا به عفونت روده ای که بیشتر در دوران جوانی روی می دهد ، بیماری روماتیسم ستون فقرات بروز می کند .
علائم خفیف بیماری روماتیسم ستون فقرات
بیماری as با ژنتیک بروز می کند . اما ممکن است در بستگان و خانواده ی بیماران به طور کامل نشان داده نشود و علائم خفیفی داشته باشد .
تمام افراد مبتلا به as با دردهای ستون مهره ای رو به رو نمی شوند بلکه گاهی دردهای در کف پاشنه ، بین دو کتف و یا قسمت جلوی سینه خواهند داشت و این بیماری ممکن است با بیماری قلبی یا خار پاشنه اشتباه گرفته شود .
عامل ژنتیک به این معنا نیست که اگر ژن بیماری در شما وجود داشته باشد ، حتما به as مبتلا شوید ؛ بلکه خیلی از افراد این ژن را دارند اما به روماتیسم ستون فقرات مبتلا نمی شوند . در واقع وجود این ژن احتمال ابتلا به بیماری as را تا 20 درصد بالا می برد . ممکن است این بیماری با درد خفیف در مفاصل کمری شیوع کند یا در شرایط حاد خصوصا برای افرادی که سیگاری هستند با علائم التهابی بسیار شدیدی بروز کند .
تشخیص بیماری روماتیسم ستون فقرات
کسانی که با علائم احتمالی بیماری as رو به رو هستند ، یعنی در زمان استراحت کمر درد دارند و شدت درد با فعالیت و کار روزانه تسکین می یابد یا دردهای عضلانی در ناحیه میان دو کتف ، جناغ سینه و ناحیه پاشنه پا دارند ، باید به روماتولوژیست مراجعه کنند تا بیماری آنها بررسی و تشخیص داده شود . البته بررسی زمینه ابتلا به این بیماری در میان فامیل بیمار باید بررسی شود .
بیماری as گاهی عوارض چشمی چون درد چشم و تاری دید دارد که با درمان ساده برطرف می شود . البته آزمایش های تخصصی ، ام آر آی و عکس برداری از مفاصل به تشخیص صحیح بیماری کمک خواهد کرد .
ارتباط بین نشستن و دردهای مفصلی
در همین شروع چند سئوال بپرسیم:
-
۱- آیا در طول روز به مدت زیادی در حالت نشسته هستید؟
-
۲- آیا روزهایی که بیشتر می نشینید، احساس خستگی، کوفتگی و درد مقاصل شما بیشتر است؟
-
۳- آیا در مورد انواع شکل های مختلف نشستن اطلاعاتی دارید؟
-
۴- آیا طرز نشستن صحیح را در زندگیتان رعایت می کنید؟
خیلی راحت و صریح به شما می گویم، اگر کمر درد یا گردن درد یا درد مفصلی دیگری دارید، تنها نیستید و افراد بسیاری در جامعه به خاطر دلایل زیاد و از جمله همین نشستن ناصحیح، با مسئله درد کمر و مفاصل روبرو هستند. در نتیجه بهتر است که ابتدا ساعات نشستن خود را ثبت کنید، اینکه در طول روز چقدر می نشینید خیلی مهم است، چرا؟
پاسخ این سئوال اینست که وقتی به صورت عادی روی صندلی بنشینیم تقریباً ۴۰ درصد فشار بیشتری نسبت به وقتی که ایستاده باشیم، روی دیسک های کمری است و اگر بد نشسته باشیم این عدد به ۸۵ درصد فشار بیشتر می رسد.

تاثیر پوسچر بر …
خب پس اگر بدانیم که در روز چقدر نشستهایم یا ایستاده ایم، بعداً می توانیم اقداماتی جهت کمتر کردن فشار روی دیسکهای کمری خود اجرا کنیم. این کار با وجود گوشیهای هوشمند آسان است. خب بعد از اینکه میزان نشستن خود را ثبت کردید حالا باید بدانید که چقدر از کل نشستن خود را، در حالت درست نشستهاید.
هر چه قدر نسبت نشستن درست شما به کل نشستن شما بیشتر باشد (شاخص نشستن فن فیت) و به عدد یک نزدیک تر باشد، به معنی فشار کمتر به ستون فقرات، عضلات و مفاصل شما است. این موضوع حتی به مصرف انرژی و کاهش وزن شما نیز کمک میکند (مراجعه به مرگ نشسته)
شاخص نشستن فن فیت = نشستن صحیح تقسیم بر کل نشستن
خب پس برای اینکه شاخص بالا را محاسبه کنید لازم است بدانید طرز نشستن درست چگونه است؟
برای حل کردن این موضوع، در اینجا ۴ مدل نشستن رایج در جامعه را توصیف می کنیم

چهار مدل نشستن رایج در جامعه
۱) راست نشستن فعال (Active erect sitting):
حالت عصا قورت داده: در این حالت نشستن (شکل A) _نیاز به آموزش مربی دارد_ باید عضلات اطراف کمر و شکم را اندکی سفت کنید (مثل اینکه کمربندی در اطراف کمر خود بسته اید) تا به شما کمک کند قامت خود و ستون فقرات خود را به صورت راست و ثابت نگه دارید. بهترین شکل نشستن این حالت است، چون هم انرژی بیشتری مصرف می کنید و هم اینکه عضلات مرکزی خود را علاوه بر کاهش فشار بر مفاصل تقویت می کنید. پس نشستن فعال هم مزیت سوخت و سازی دارد هم مزیت تقویت عضلانی و هم کاهش فشار و درد مفاصل.
۲) راست نشستن غیر فعال (Relaxed erect sitting):
در این حالت نشستن (شکل B) بدون اینکه عضلات مرکزی اطراف شکم و کمر را منقبض کنید با کمک تکیه گاه یا بدون آن به صورت راست بنشینید. اگر درست نشسته باشید، قوس کمر شما مشخص است. لاله گوش ما دقیقاً راست جیب شما است. پس خیلی راحته که بفهمیم درست نشستیم یا غلط. این طرز نشستن نیز صحیح است. اگر در طول روز به این دو حالت (راست نشستن فعال و غیر فعال) بنشینیم، جز نشستن های صحیح طبقه بندی میشود.
۳) نشستن افتاده (Slumped sitting)
این شکل از نشستن که متاسفانه در افراد متواضع و خجالتی نیز زیاد رایج است (شکل C)، به صورتی است که عضلات تنه کاملا شل و ول هستند و سر نیز کمی به سمت جلو می آید، معمولاً حین مطالعه، کار با کامپیوتر و موبایل افراد در این وضعیت نشستن کاملا غلط در میآیند. این نشستن به چرخیدن شانه ها به سمت جلو، ضعف عضلات شکمی و کمربند شکمی، پشت صاف، کایفوز و آمدن سر به جلو منجر میشود. در آخر نیز منجر به سندرم متقاطع فوقانی میشود. پس حواستان باشد اگر اینطوری بنشینید، حسابی به دیسک ها و مفاصل ستون فقرات از گردن تا لگن فشار وارد میکنید. اگر عادت دارید به این طرز نشستن حتماً هر ۳۰ دقیقه برای چند دقیقه بلند بشوید و راه بروید یا اینکه حداقل ۵ دقیقه به نشستن فعال روی بیاورید.
۴) نشستن خمیده (Slouched sitting)
این شکل نشستن هم متاسفانه زمان مشاهده فیلم و تلویزیون خیلی رایج است. کلاً توصیف این نشستن کار سختی است، با این وجود، جای سئوال دارد که چگونه افراد حاضرند یک نشستن راست و صاف رو با این شکل نشستن همراه با عذاب و فشار زیاد به مهره های گردنی و کمری تجربه کنند. برای درک این شکل که یا خودتان در طول زندگی حتما اینطوری نشستهاید یا اینکه کسی از اطرافیانتان وجود دارد که این طرز نشستن رو انجام میدهد، به شکل D توجه کنید.
بیشتر بدانید: حرکت شناسی نشستن
در شکل زیر رفتار دیسک و مفاصل کمر در پاسخ به نشستن درست (a) و غلط (b) به تصویر کشیده شده است. نشان میدهد وقتی به صورت درست نشسته باشید(a)، قوس کمری (لوردوز) به خوبی حفظ میشود و این موضوع باعث ایجاد یک فشار منفی در قسمت میانی دیسک شده و هسته ژلاتینی دیسک نیز به سمت مرکز دیسک حرکت می کند (c)، بنابراین خطر فتق دیسک به شدت کاهش پیدا میکند.

اما افرادی که نشستن های غلط (b) را انتخاب میکنند با نشستن غلط با کاهش قوس کمری، منجر به فشار به دیسک شده و هسته ژلاتینی دیسک را به سمت ریشه های عصبی و نخاع حرکت میدهد (d) و در نتیجه پس از دوره های طولانی نشستن هم به کم آب شدن، فرسایش و تخریک دیسک ها و هم به بیرون زدگی دیسک ها منجر میشوند.
دردهای عضلانی خود را چه زمانی باید جدی بگیریم؟

وقتی تمام هفته را ورزش کرده اید یا تمرینات سنگینی در باشگاه داشته اید یا حتی زمانی که یک اسباب کشی یا تغییر دکوراسیون اساسی خانه تان را پشت سر گذاشته اید، دردهای طاقت فرسای عضلانی انتظارتان را می کشد. در حقیقت، وقتی فعالیت بدنی ای دارید که فراتر از عادت همیشگی بدن تان است، ماده ای شیمیایی ای به نام لاکتیک اسید در نتیجه ی مصرف شدن انرژی، درون بدن تان تولید می شود که عامل دردهای عضلانی است.
اگر دردهای عضلانی تان بی دلیل نباشند و بعد از مدتی رفع شوند، طبیعی محسوب می شوند. در حقیقت دردهای عضلانی شما باید بعد از چند روز یا حداکثر یک یا دو هفته برطرف شوند.
اما حالا بیشتر از دو هفته است که درد دارید؟ دردی که احساس می کنید شدید است و توان انجام کارهای عادی و روزمزه را از شما گرفته؟ این ها همگی نشان دهنده ی آن است که احتمالا دچار مشکل جدی تری شده اید و نباید از این دردها غفلت کنید. بنابراین حتما به یک پزشک مراجعه کنید.
حال می خواهیم ببنیم دردهای عضلانی احتمالا نشانه ی چه بیماری های مهمی هستند.
۱- بیماری فیبرومیالژیا

احساس درد در سرتاسر بدن، حساس شدن بدن نسبت به تماس فیزیکی، خستگی و اختلالات خواب نشانه های این بیماری عصبی هستند. همچنین ممکن است پیش از شروع این دردها، یک موقعیت اضطراب آور را تجربه کرده باشید. فیبرومیالژیا باعث ایجاد دردهای مشخصی در هر دو طرف بدن و بالا و پایین کمر می شود.
۲- بیماری آرتروز

شاید تصور کنید که بیماری آرتروز تنها روی مفاصل تأثیر می گذارد اما ممکن است درد ناشی از آن در عضلات هم احساس شود. در حقیقت زمانی که ناحیه ای از بدن دردناک می شود، عضلات به طور خودکار در یک اقدام حفاطتی، منقبض می شوند. برای مثال، اگر در ناحیه ی کتف دچار آرتروز باشید، این مسأله منجر به گرفتگی های دردناک عضلانی می شود.
۳- عفونت

اگر ناحیه ای که در آن احساس درد می کنید قرمز یا ملتهب شده و دچار تب هستید، ممکن است این مسأله ناشی از یکی عفونت باشد، به ویژه اگر بی دلیل رخ داده باشد.
۴- بیماری لایم

گزش یک کنه ی پا سیاه ممکن است منجر به انتقال باکتری ای به نام بورلیا بورگدورفری شود که نشانه ی آن اغلب راش های پوستی ای شبیه به چشم است. اما مشکل آن است که این راش ها همیشه ظاهر نمی شوند، بنابراین باید از علائم اولیه ی این بیماری آگاه باشید: تبی شبیه به آنفولانزا، احساس خستگی، خشک شدن گردن و احساس درد. اگر هر یک از این نشانه ها را دارید و در جایی بوده اید که احتمال حضور کنه در آنجا وجود داشته، به پزشک مراجعه کنید.
۵- بیماری رابدومیولیز

ورزش های سنگینی مثل کراس فیت این روزها طرفداران زیادی پیدا کرده اند اما افراط در این ورزش ها منجر به بیماری ای به نام رابدومیولیز می شود. در اثر این بیماری بافت عضله تخریب شده و پروتئینی به نام میوگلوبین در بدن تولید می شود که با ورود به جریان خون، ممکن است در نهایت به کلیه ها آسیب بزند. اگر خشکی و درد عضلات با ضعف، احساس درد با هر تماس فیزیکی و تیره شدن رنگ ادرار همراه باشد، فوراً به پزشک یا اورژانس مراجعه کنید.
۶- بیماری التهابی

اگر بیشتر از ۶۵ سال سن دارید، دردهای عضلانی شما ممکن است ناشی از یک بیماری التهاب عضلانی مثل پلی میالژی روماتیکا باشد. این بیماری باعث دردناک و خشک شدن بازو، گردن، ناحیه ی پایینی پشت و ران ها می شود. این علائم ممکن است یک شبه پدیدار شوند و صبح روز بعد ناگهان متوجه شوید بدون کمک نمی توانید لباس هایتان را بپوشید یا قادر نیستید سوار ماشین شده و از آن پیاده شوید. علت بروز این بیماری هنوز مشخص نیست و تشخیص آن دشوار است.
۷- بیماری آنفولانزا

تب ناگهانی، درد عضلانی، لرز و تعریق، سردرد، احساس خستگی، گرفتگی بینی و گلودرد، نشانه های بیماری آنفولانزا هستند. در اثر این بیماری، پروتئین های التهاب آوری به نام سیتوکین باعث تخریب پروتئین های عضلات شده و منجر به احساس درد می شوند.
۸- بیماری لوپوس

دو سوم مبتلایان به بیماری خود ایمنی لوپوس، درد عضلانی را تجربه می کنند. اما مشکل اینجا است که تشخیص این بیماری دشوار است و ممکن است آن را با بیماری های دیگری مثل آرتریت روماتوئید، لایم یا حتی دیابت اشتباه بگیرند. یکی از نشانه های تشخیص لوپوس دردی است که معمولا میان آرنج و گردن و زانو و مفصل ران احساس می شود. این بیماری بیشتر در میان زنان ۱۵ تا ۴۴ ساله دیده می شود.
۹- عوارض جانبی داروها

متأسفانه گاهی داروها خود به سلامتی ما آسیب می زنند. برای مثال ممکن است داروی جدیدی که برای کنترل کلسترول خون خود مصرف می کنید، علت اصلی دردهای عضلانی شما باشد. اگر مشخص شود دارویی که مصرف می کنید عامل دردهای عضلانی شما است، پزشک تان داروی دیگری را با همان خواص برایتان تجویز خواهید کرد.
مراجعه به پزشک

اگر برای دردهای عضلانی خود به پزشک مراجعه کردید، درباره ی نشانه های دیگری صحبت کنید که با شروع این دردها تجربه کرده اید. این نشانه ها می تواند تب، احساس خستگی، سردرد، تعریق شبانه، اختلالات خواب، یبوست یا اسهال باشد. در حقیقت باید درباره ی نشانه هایی صحبت کنید که برایتان غیر معمول است.
درمان پیچ خوردگی پا با کایروپرکتیک
مفصل مچ پا از استخوان، غضروف، غشاء سینوویال، تاندونها و رباطها ساخته شده است. پیچ خوردگی و رگ به رگ شدن مچ پا یک بیماری مفصلی دردناک ناشی از صدمه یا التهاب رباط مفصل مچ پا است. رگ به رگ شدن مچ پا، کشش یا پاره شدن یک عضله یا تاندون است. رگ به رگ شدن و پیچ خوردگی مچ پا ممکن است به علت فعالیتهای روزمره و یا توسط آسیب ایجاد شود. شدت رگ به رگ شدن و پیچ خوردگی پا متفاوت است و به سه درجه تقسیمبندی میشود. بیشتر رگ به رگ شدن و پیچ خوردگیهای مچ پا با گذشت زمان درمان میشود، اما گاهی اوقات درمانهای دیگر، از جمله فیزیوتراپی و ورزش لازم است.
علائم پیچ خوردگی درجه یک مفصل پا به شرح زیر است:
- درد حاد مرحله ۱ ممکن است کمتر از ۳ ماه طول بکشد، و در مرحله ۲ این زمان به کمتر از ۳ تا ۶ ماه میرسد. در مرحله سوم،درد مچ پای شدید مقاوم به درمان، ممکن است بیش از ۶ ماه طول بکشد و شدت درد همیشه چه در حالت استراحت یا فعالیت بسیار شدید است.
- کشش بیش از حد: معاینه پا، مانند لمس مفصل در همان سمتی که رباط مصدوم شده به شناسایی علایم پیچ خوردگی مچ پاکمک میکند. لمس سطحی پا ممکن است باعث درد خفیف تا متوسط شود و فشار شدید باعث درد متوسط تا شدید میشود.
- تورم مفصل ممکن است در رباط آسیبدیده مرحله ۱مشاهده شود. تورم مفصل در رباط آسیبدیده و متورم مرحله ۲و۳ در اطراف مفصل گسترش مییابد.
- حرکت مفصل مانند خمیدگی، کشش و چرخش محدود نیست، اما دردناک است. حرکت فعال مفصل در طی معاینه بسیار دردناک است، در مرحله دوم و سوم، بیمار قادر به انجام حرکات منفعل مفصل است.
- اسپاسم عضلانی یا سفتی ماهیچههای ساق پا و عضلات پا در مرحله ۱ مشاهده نمیشود. در مرحله دوم و سوم، اسپاسم عضلانی یا سفتی مشاهده میشود.
- ضعف عضلات در مرحله اول و دوم پیچ خوردگی مچ پا رایج نیست. پس از ۴ تا ۶ ماه درد مزمن ممکن است در عضلات ساق پا و پای بیمار ضعف عضلانی ایجاد شود.
درمان با کایروپرکتیک
درمان دستی کایروپراکتیک مچ پا، هر یک از استخوانهای کوچک مچ پا که در نتیجهی رگ به رگ شدن جابهجا شدهاند را دوباره تراز خواهد کرد. اگر استخوانهای مچ پای رگ به رگ شده در موقعیت آناتومیک صحیح خود ننشسته باشد، رباط آسیب دیده بهدرستی درمان نخواهد شد، مچ پا ازنظر ساختاری پایدار نخواهد بود، به احتمالزیاد آرتروز مچ پا ایجاد میشود و برای آسیب دوباره مستعد خواهد بود.
۶ نکته مهم درباره متخصص کایروپراکتیک برای درمان درد ستون فقرات
متخصص کایروپراکتیک شخصی حرفهای در حوزهی مراقبت و درمان است که بر تشخیص و معالجهی اختلالات عصبی-عضلانی تمرکز دارد و بر درمان از طریق اصلاح دستی و/یا دست ورزی ستون فقرات تاکید میکند.
اکثر پزشکان متخصص کایروپراکتیک به دنبال کاهش درد و بهبود عملکرد بیمار هستند و همچنین نحوهی حفظ سلامت از طریق ورزش، ارگونومی و سایر درمانهای تسکین دهنده را به آنها آموزش میدهند.

۱. متخصصان کایروپراکتیک: اعتقادات و اهداف اصلی
متخصص کایروپراکتیک بر رابطهی نزدیک بین سیستم عصبی و ستون فقرات تمرکز دارد و به موارد زیر معتقد است:
۱. بروز اختلال بیومکانیکی و ساختاری در ستون فقرات میتواند بر سیستم عصبی تاثیر بگذارد.
۲. در بسیاری از ناراحتیها، درمان کایروپراکتیک میتواند انسجام ساختاری را به ستون فقرات بازگرداند، فشار وارده بر بافت عصبی حساس را کاهش دهد، و در نتیجه سلامت فرد را بهبود ببخشد.
هدف از درمان کایروپراکتیک بازسازی مجدد تحرکات ستون فقرات است، که به نوبهی خود ناراحتی ایجاد شده در عصب ستون فقرات را کاهش میدهد و /یا رفلکسهای تغییر یافته را احیا میکند.
۲. ناراحتیهای درمان شده
متخصص کایروپراکتیک از یک سری درمان غیر جراحی برای درمان بیمارانی که انواع خاصی از بیماریهای زیر را دارند استفاده میکند:
۱. درد در قسمت پایین کمر و/یا درد پا
۲. درد گردن
۳. کشیدگیهای مکرر عضلات
۴. سردرد
در حالی که متخصصان کایروپراکتیک در درجهی اول بر درمان اختلالات عصبی عضلانی تمرکز دارند اما خودشان را منحصرا به مشکلات سیستم عصبی و سیستم عضلانی محدود نکردهاند.
در صورت لزوم و به وقت مقتضی، متخصصان کایروپراکتیک بیماران را برای درمان درد پایین کمر به نزد پزشک عمومی یا سایر متخصصان حوزهی پزشکی میفرستند. بسیاری از متخصصان کایروپرکتیک عضو یک شبکهی ارجاع محلی هستند یا با سایر متخصصان ستون فقرات در یک درمانگاه ستون فقرات چند رشتهای یا چند تخصصی کار میکنند.
۳. درمان کایروپراکتیک درد پایین کمر
کایروپراکتیک حرفهی درمانی است که به معالجهی بدون جراحی اختلالات سیستم عصبی و/یا سیستم عضلانی میپردازد. عموما، متخصصان کایروپرکتیک تمرکز ویژهای بر دست ورزی ستون فقرات و درمان قسمتهای اطراف آن دارند.
در بسیاری از مطالعات به این نتیجه رسیدهاند که معالجات با دست که عموما توسط متخصصان کایروپرکتیک استفاده میشوند برای درمان درد ناحیهی پایین کمر، همچنین درمان دیسک کمر به خاطر درد در ستون فقرات، و درد گردن موثر هستند.
در واقع، وقتی بیمار مبتلا به درد شدید کلی در پایین کمر توسط متخصصان کایروپرکتیک درمان میشود، اگر بعد از درمان اولیهی جدی و شدیدی که با دست انجام میگیرد همچنان معالجهی دستی ستون فقرات ادامه پیدا کند در درازمدت این روش درمانی بیشتر اثرات تسکین دهندهی خود را نشان خواهد داد.

درمان کایروپراکتیک اصلی
اصل و اساس کایروپراکتیک معمولا به درمان ناراحتی رایج مرتبط با درد قسمت پایین کمر از طریق معالجهی دستی مربوط میشود:
۴. دست ورزی ستون فقرات و درمان دستی.
این نوع از درمان دستی به فشار دست با سرعت بالا و با اهرمی کوتاه بر میگردد و بر روی مهرههایی که حالت غیر طبیعی پیدا کردهاند با هدف بهبود عملکرد، کاهش ناراحتی عصبی، و بازیابی قدرت و دامنهی حرکت در ناحیهی پشت تمرکز دارد. عموما به این روش «تنظیم کایروپراکتیک» هم میگویند.
در مطالب و نوشتههای مربوط به این حوزه موارد مستدل و محکمی در تایید درمان کایروپرکتیکِ درد پایین کمر وجود دارد. بسیاری از رهنمودهای منتشر شده توصیه میکنند که درمان و دست ورزی کایروپراکتیک را از همان مراحل اولیهی مراقبت و درمان درد کمر در برنامهی درمانی خود قرار دهیم.
۵. تحرکدهی (موبیلیزیشن).
تحرکدهی (موبیلیزیشن) کایروپرکتیک به دست ورزی، حرکت و کشش ماهیچهها و مفاصل با سرعت پایین و با هدف افزایش دامنهی حرکت در آن نواحی اطلاق میشود.
۶.برنامهی درمانی کایروپراکتیک
هدف گذاری برنامهی درمانی کایروپراکتیک با توجه به درد بیمار و مشکلات مربوط به ناتوانی حرکتی و میزان عدم تحمل انجام فعالیتها تعیین میشود.
یکی از رهنمودهای ثابت و همیشگی در رابطه با درمان درد پایین کمر پیشگیری از کهنه و مزمن شدن درد است. برای دستیابی به این هدف بر استفاده از مراقبت پویا (مراقبتی که بر محور اعمال خود بیمار است مانند ورزش، تعدیل فعالیت، تغییرات ارگونومیک، و غیره) تاکید میشود.
منبع: spine-health
سندرم گیرافتادگی شانه
سندرم گیرافتادگی شانه (Shoulder impingement syndrome) عبارت است از اختلال در فضای زیراخرمی (ساب آکرومیال) که منجربه فشار بر تاندونهای کلاهک چرخاننده (به ویژه تاندون ماهیچه فوق خاری)، تاندون سر دراز دوسر بازویی و بورس ساب آکرومیال میگردد. این سندرم معمولا در ورزشکاران و کارگرانی که عمل دورکردن (ابداکسیون) شانه را به طور مکرر و در دامنهای بیشتر از 90 درجه انجام میدهند، اتفاق میافتد، اگرچه احتمال درگیری در افراد کم تحرک نیز وجود دارد. درسندرم گیرافتادگی، در بسیاری از موارد یک قوس دردناک در دامنه میانی دورکردن (ابداکسیون) استخوان بازو وجود دارد . مهمترین مشخصه آن، دردی است که بیمار در دامنه میانی 60 الی 120 درجه دورکردن استخوان بازو گزارش میکند.
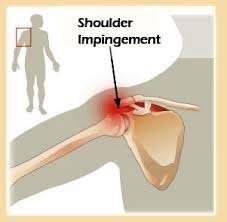
علل
به هر دلیلی یک بخش متورم یا حساس در زیر زائده آکرومیون وجود داشته باشد، احتمال گیرافتادگی که با درد شانه همراه است در دامنه میانی مفصل شانه (مفصل گلنوهومرال) وجود دارد
به طورکلی، برخی از عواملی که در ایجاد سندرم گیرافتادگی شانه دخالت دارند عبارتنداز:
■شلی کپسول مفصلی و بی ثباتی مفصل شانه
■التهاب تاندون ماهیچههای روتاتورکاف (کلاهک چرخاننده)
■
■اختلال در عملکرد ماهیچههای کمربند شانهای
■کاهش فضای زیراخرمی مثلا به علت سفتی قسمت پشتی و تحتانی کپسول مفصلی شانه (مفصل گلنوهومرال)
■وضعیت (پوسچر) غیرطبیعی همانند حالت رو به جلوی سر، افزایش انحنای سینهای (توراسیک) و گرد بودن شانه
■
■ناهنجاریهای مادزادی در فضای زیراخرمی
■اختلال در حرکات مفاصل اخرمی-ترقوهای و جناغی-ترقوهای (استرنوکلاویکولار)
علایم
■افزایش درد در ناحیه فوقانی بازو و شانه در عمل دورکردن بازو در دامنه میانی 45 (یا 60) الی 120 درجه
■اختلال در فعالیتهای روزمره بیمار همانند لباس پوشیدن
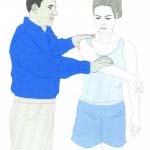
■حساسیت به لمس در ناحیه تاندون درگیر
■فعالیتهای تکراری بالای سر و بالا آوردن مکرر شانه باعث تشدید درد میگردد
یافتههای رادیولوژی
■احتمال وجود شکستگی در ناحیه برجستگی بزرگ استخوان بازو
سندرم شانه یخ زده

جلوی آینه ایستاده اید و در حال شانه کردن موهای تان هستید که یک مرتبه احساس می کنید دست تان را نمی توانید حرکت بدهید. شب می خواهید بخوابید ولی درد امان تان را بریده است. قصد دارید از داخل کابینت ظرف وانیل را بردارید تا یک کیک خوشمزه درست کنید. ولی هرکاری می کنید دست تان به ظرف وانیل نمی رسد، در حالی که تا چند هفته پیش به راحتی می توانستید ظرف وانیل را از داخل کابینت بردارید و این مسئله به نظرتان خیلی عجیب به نظر می رسد و آن را به حساب خستگی بدن تان می گذارید، اما همگی این موارد یادشده که ممکن است جدی هم گرفته نشود، می تواند دلیلی برای ابتلا به سندروم شانه یخ زده باشد که با پیشرفت آن برای تان حسابی دردسر ایجاد می کند.
استعداد خانم ها برای یخ زدن!
سندروم شانه یخ زده یک بیماری التهابی کپسول مفصلی شانه محسوب می شود که معمولا دلیل ابتلا به آن مشخص نیست. نام دیگر سندروم شانه یخ زده کپسولیت چسبنده است. این سندروم بیشتر در سنین میان سالی شایع است و افراد در سنین 20 تا 40 سالگی مستعد ابتلا به آن هستند و خانم ها بیش تر از آقایان دچار آن می شوند. علائم ابتلا به این سندروم با توجه به اینکه سندروم در چه مرحله ای قرار دارد، متفاوت است ولی به طور کلی درد در ناحیه شانه یکی از مهم ترین نشانه های ابتلا به سندروم شانه یخ زده است.
شانه ات خشک است؟
سندروم شانه یخ زده سه مرحله دارد که رد هر یک از این مراحل، بیمار علائم خاصی را تجربه می کند، البته برخی از متخصصان برای این سندروم چهار مرحله در نظر می گیرند. به طور کلی این سندروم شامل مراحل درد، التهاب و خشکی می شود؛ مرحله درد و التهاب حدود 4 تا 9 ماه طول می کشد و حدود 9 تا 12 ماه هم مرحله خشکی این سندروم محسوب می شود. شانه بیمار در اصطلاح طی این مراحل دچار یخ زدگی می شود.
مرحله اول سندروم شانه یخ زده، بیمار را با یک درد شدید در ناحیه شانه مواجه می کند، طوری که درد شدید در شانه حتی در زمان استراحت شبانه هم وجود دارد و بیمار به دلیل درد از خواب بیدار می شود. مرحله اول سندروم شانه یخ زده با التهاب شدید در کپسول مفصلی شانه همراه است و کپسول مفصلی تحتانی یا کپسول مفصلی خلفی شانه به شدت درگیر این عارضه می شوند.
مرحله بعد سندروم زمانی است که شانه دچار یخ زدگی می شود؛ در این مرحله از سندروم بیمار در حالت استراحت درد ندارد ولی دامنه حرکتی شانه او محدود می شود و نمی تواند شانه خود را به راحتی تکان بدهد، هم چنین هنگام بالاآوردن و چرخش دست در شانه محدودیت ایجاد می شود و بیمار احساس می کند شانه اش خشک شده است. عضلات شانه در چنین شرایطی به دلیل عدم تحرک ضعیف می شوند.
وقتی یخ شانه باز می شود
مرحله سوم سندروم شانه یخ زده مرحله ذوب شدن نام دارد؛ در این مرحله یک مقدار از خشکی شانه برطرف می شود ولی مقدار زیادی از این حالت همچنان در ناحیه شانه باقی می ماند و بیمار در حرکات مربوط به شانه خود هنوز دچار مشکل است. گاهی برخی از متخصصین برای سندروم یک مرحله چهارم هم درنظر می گیرند که در این مرحله درد تا حدود کمی وجود دارد، ولی آن قدر ناچیز است که فرد به کلینیک مراجعه نمی کند.
درد را جدی بگیرید
محل درد در بیماران مبتلا به سندروم شانه یخ زده در سمت خارج بازوست و درد ناشی از آن تا آرنج یا روی دست احساس می شود. معمولا بیمار درد را به صورت یک درد تیز احساس می کند. درد در ابتدا کم است و به مرور شدید می شود. علاوه بر درد، چرخش خارجی و داخلی شانه محدود خواهد شد طوری که فرد در زمان بالابردن شانه بازور دچار مشکل می شود. مبتلایان به سندروم شانه یخ زده نمی توانند به راحتی دست خود را پشت بدن خود ببرند یا زمانی که می خواهند موهای خود را شانه کنند دچار مشکل می شوند. این دسته از افراد در زمان رانندگی هم با مشکلاتی مواجه هستند و رانندگی برای شان سخت است.

چاقی یکی از دلایل ابتلا به سندروم شانه یخ زده است.
قوز کنید تا درد بکشید!
اینکه سندروم یخ زده دقیقا به چه دلیل به وجود می آید، هنوز به صورت دقیق مشخص نیست اما عواملی وجود دارند که فرد را مستعد ابتلا به این سندروم می کنند برای مثال، یکی از مهم ترین عواملی که می تواند باعث سندروم شانه یخ زده شود، طرز نشستن فرد و سبک زندگی نادرست فرد است. افرادی که قوز می کنند، پشت کمرشان حالت خمیده پیدا می کند و کتف های شان رو به پایین قرار می گیرد، به همین علت این افراد بیشتر مستعد ابتلا به سندروم شانه یخ زده هستند.
چاقی یکی دیگر از دلایلی است که می تواند باعث ابتلا به سندروم شانه یخ زده شود. افراد چاق به دلیل داشتن شکم بزرگ و وزن زیاد بدن دچار خستگی عضلانی می شوند و به دلیل فشار به مفاصل، در معرض ابتلا به سندروم شانه یخ زده قرا رمی گیرند. ضمن اینکه افراد چاق بیش از سایرین قوز می کنند که منجر به سندروم شانه یخ زده می تواند استرس و فشارهای روانی باشد افراد مبتلا به دیابت بیش از سایرین مستعد ابتلا به انواع بیماری ها هستند و سندروم شانه یخ زده در این دسته از افراد زیاد دیده می شود.
کشیدن سیگار یا قلیان می تواند فرد را مستعد ابتلا به سندروم شانه یخ زده کند. آن دسته از افرادی که به آرتروز گردن مبتلا هستند، می توانند دچار سندروم شانه یخ زده شوند. برخی تحقیقات نشان می دهد که بین ابتلا به سندروم شانه یخ زده و افسردگی ارتباط وجود دارد و افراد افسرده بیش از سایرین می توانند به این سندروم دچار شوند.
یخ زدگی ثانویه
چنانچه سندروم شانه یخ زده در اثر ابتلا به یک بیماری خاص یا بروز مشکل در استخوان ها، عضلات و… به وجود بیاید به آن سندروم شانه یخ زده ثانویه می گویند. سندروم شانه یخ زده اولیه معمولا به صورت خود به خود ایجاد می شود ولی در سندروم شانه یخ زده ثانویه این چنین نیست. برای مثال ابتلا به رماتیسم می تواند در بدن التهاب به وجود بیاورد که این التهاب گاهی در مفصل شانه، باعث ایجاد سندروم شانه یخ زده می شود.
التهاب تاندون اطراف مفصل شانه یکی دیگر از دلایل ابتلا به سندروم شانه یخ زده است. شکستگی و دررفتگی در شانه یا نقاط ماشه ای (گره های کوچک عضلات وقتی دردناک می شوند) می توانند باعث ابتلا به سندروم شانه یخ زده ثانویه شوند. هر بیماری که با التهاب همراه باشد می تواند شانس ابتلا به سندروم شانه یخ زده را افزایش بدهد.


